Una vez que el paciente ha sido operado y trasladado a la unidad de cuidados intensivos, comienza el período postoperatorio. Esta etapa tiene igual importancia que la cirugía misma, y es llevada a cabo por un equipo interdisciplinario compuesto por un intensivista, un cirujano cardiovascular, un cardiólogo entrenado en cardiopatías congénitas, un kinesiólogo y una enfermera entrenada en esta especialidad.
Apenas llegado el paciente a la unidad de cuidados intensivos se deben cumplir los siguientes pasos:
- Conectar al paciente al respirador si aún está dormido e intubado.
- Conectar todos los monitores para controlarlo.
- Continuar en forma ininterrumpida la infusión de las drogas que traía de quirófano.
- Obtener una detallada descripción de lo ocurrido en quirófano por parte del cirujano y del anestesista.
- Realizar un examen clínico rápido.
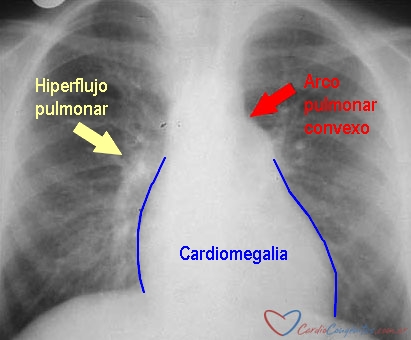
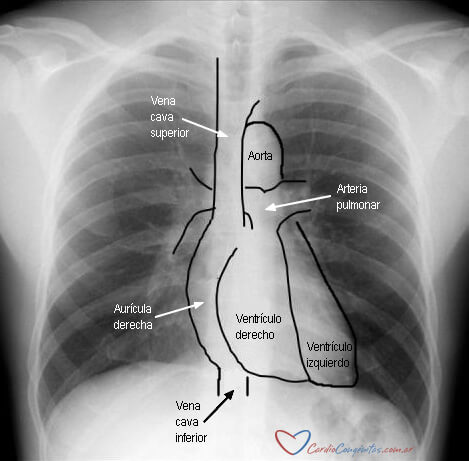
- Solicitar radiografía de tórax (para determinar localización del drenaje, la vía central y el tubo endotraqueal, evaluar los campos pulmonares y el tamaño del corazón, etc.).
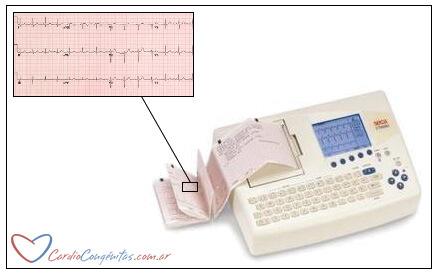
- Realizar un electrocardiograma de 12 derivaciones.
- Extraer sangre para laboratorio.
Durante el período postoperatorio, el paciente se encontrará conectado a una gran cantidad de dispositivos que servirán tanto para monitorear sus funciones vitales como para darle soporte vital y aportarle las medicaciones necesarias.
Monitoreo continuo:
Las funciones vitales del paciente son evaluadas en forma continua mientras permanece en la unidad de cuidados intensivos.
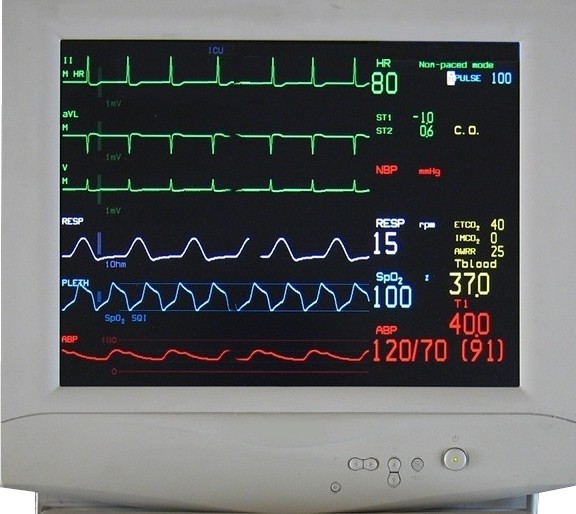
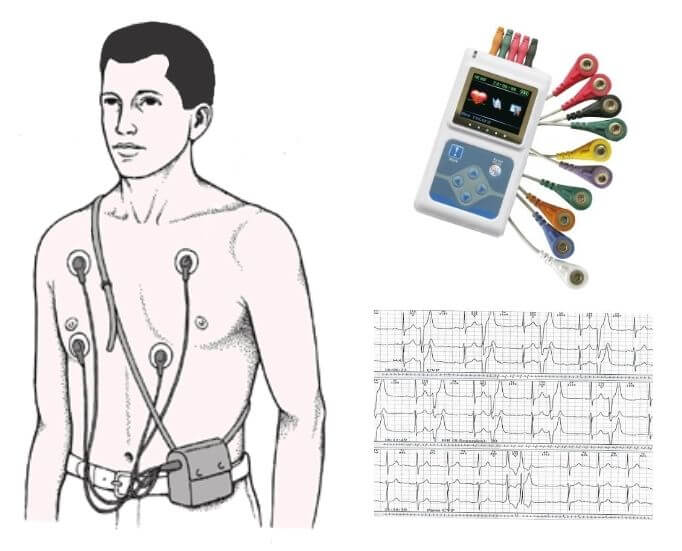
Un monitor reúne los registros de las funciones más importantes y los muestra en una pantalla de manera de tener todos esos valores visibles en un mismo aparato. Las funciones habitualmente evaluadas son:
Electrocardiograma (ECG): consta de cables conectados al pecho del paciente por almohadillas autoadhesivas mediante los que se obtiene el trazado (habitualmente de color verde) de la actividad eléctrica del corazón en la pantalla del monitor. Este registro es de vital importancia, ya que un paciente operado del corazón tiene riesgo de presentar alteraciones del ritmo cardíaco (arritmias), algunas de ellas potencialmente letales.
Saturómetro u oxímetro de pulso: es un pequeño dispositivo que se coloca en algún dedo, un pie, una mano o una oreja. Emite una luz que detecta el pulso y el porcentaje de oxígeno en sangre (estrictamente, el porcentaje de hemoglobina que se encuentra oxigenada).
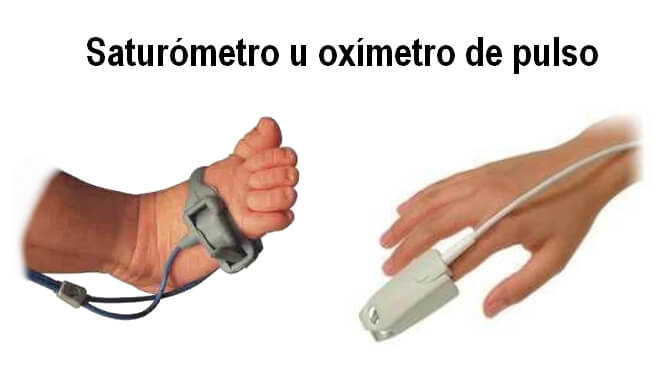
Este valor y la curva del pulso se muestran habitualmente en color celeste en la pantalla del monitor. El valor normal para una persona sana es entre 97% y 100%. Algunos pacientes con cardiopatía pueden presentar valores menores sin que eso implique que se encuentran mal, ya que es esperable y deseado que la saturación sea baja luego de algunos tipos de cirugía, en especial de aquellas relacionadas con los ventrículos únicos.
Presión arterial invasiva: es el valor de presión arterial medido en el interior de alguna arteria a través de un catéter o vía colocada en una muñeca, un pie, la ingle o una axila.
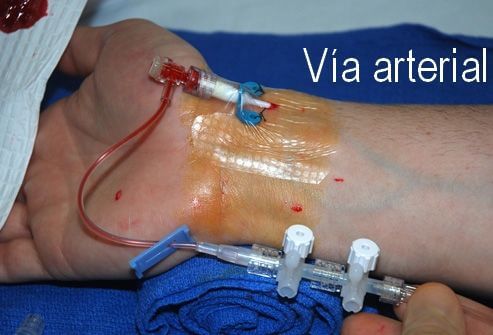
Esta vía se conecta al monitor y se obtiene un registro continuo de la presión arterial, habitualmente en color rojo. Este dato es muy importante para determinar la situación hemodinámica del paciente. Los valores de presión normal varían de acuerdo a la edad del paciente. Este método, si bien es invasivo, tiene como ventaja (respecto del manguito de presión no invasiva) la mayor confiabilidad y precisión de los valores obtenidos.
La vía arterial sirve asimismo para tomar muestras periódicas de sangre para laboratorio.
Manguito de presión arterial no invasiva: es un manguito que se coloca en un brazo o una pierna del paciente. Este se infla y se desinfla registrando la presión arterial en forma no invasiva e intermitente.
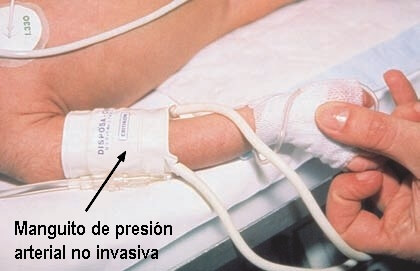
El valor obtenido se muestra como dos números separados por una barra inclinada en el monitor (ejemplo: 78/41), y se actualiza cada minutos u horas.
Sensores de frecuencia respiratoria: se utilizan las mismas almohadillas autoadhesivas del electrocardiograma para determinar la frecuencia respiratoria del paciente. El número de respiraciones por minuto y la curva correspondientes suelen mostrarse en color blanco en el monitor.
Sensor de temperatura: consiste en un termómetro conectado al monitor, que mide la temperatura corporal en forma continua y la muestra en pantalla. Esta temperatura es la llamada central, y se mide intranasal o rectal. Además, puede medirse por separado la temperatura periférica con un termómetro convencional en la axila.
Capnografía: mide el CO2 (dióxido de carbono) que se espira producto del intercambio gaseoso en los pulmones con el oxígeno que se inspira. Este valor permite evaluar si el paciente está respirando adecuadamente. Si se encuentra conectado a un respirador, este valor permite saber si los parámetros ventilatorios son adecuados para las necesidades del paciente.
Medición de presiones auriculares: es importante medir la presión en el interior de ambas aurículas durante el postoperatorio, en especial de las cardiopatías más graves. Estos valores se mostrarán en el monitor. La presión de aurícula derecha se mide a través del catéter venoso central. Para medir la presión de aurícula izquierda es necesario dejar colocado en la cirugía un catéter especial que sale a través de la pared del tórax, junto a los cables de marcapasos y el drenaje mediastinal, por lo que se reserva esta medición para situaciones especiales.
Infusión de drogas:
En la etapa postoperatoria inmediata, los medicamentos suelen ser administrados por vía endovenosa, ya que se prefiere dejar el sistema digestivo en reposo durante los períodos iniciales.
Existen dos formas principales de administrar una droga por vía endovenosa: a través de un catéter venoso central (o vía central) o a través de un catéter venoso periférico (o vía periférica).
Catéter venoso central: se trata de un tubo de plástico colocado por punción en una vena grande del cuello, la ingle, el ombligo o el hombro. Posee entre uno y tres canales independientes para administrar fluidos y drogas especiales que no pueden ser infundidas por venas delgadas de brazos o piernas. Cuando un paciente no puede alimentarse normalmente por vía digestiva, se puede utilizar un tipo especial de alimentación llamada “nutrición parenteral” que puede ser administrada por este catéter central.
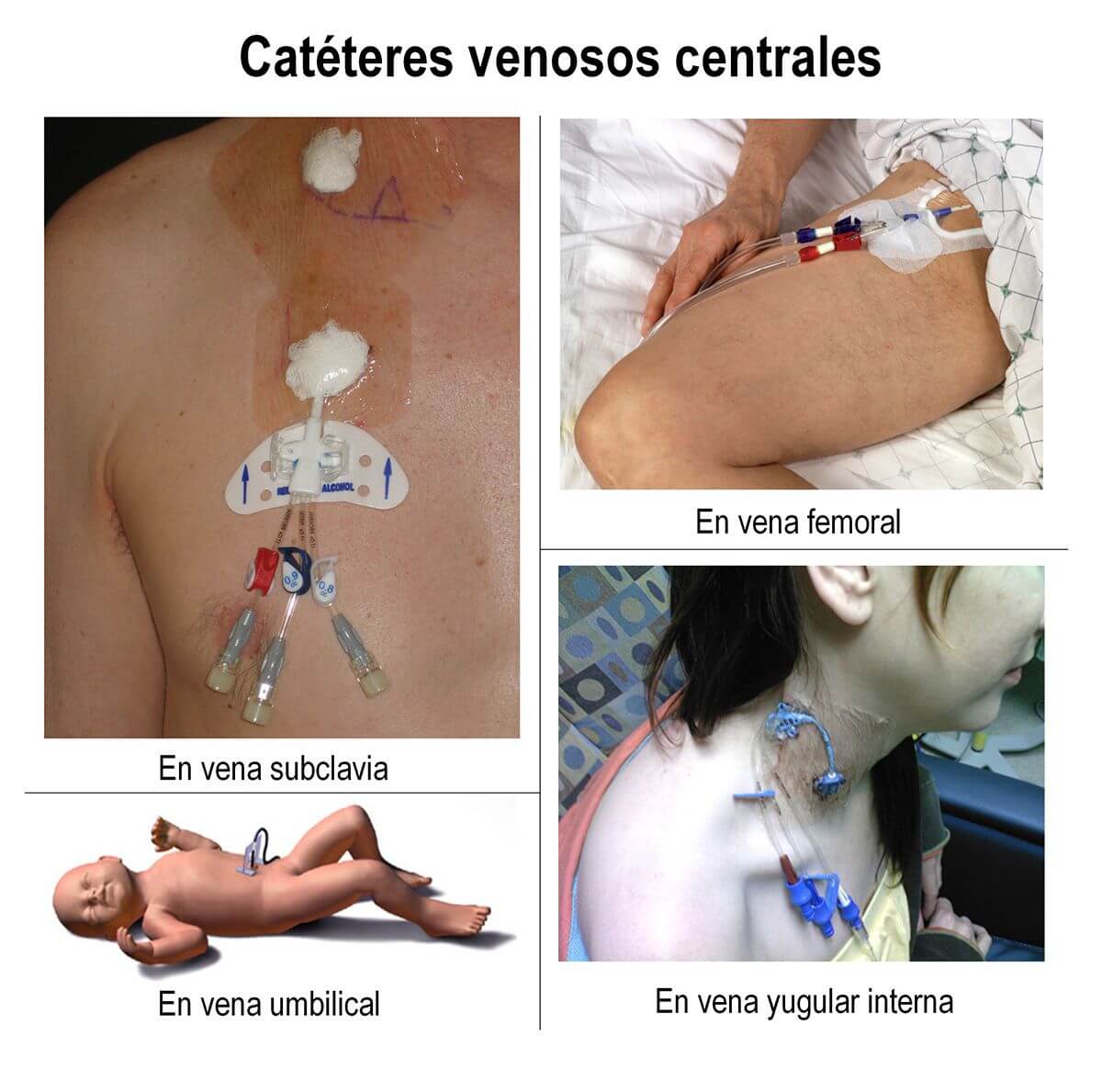
Vía venosa periférica: es un tubo corto y delgado colocado por punción en una vena de alguna extremidad. Por estos catéteres se administran medicaciones y líquidos durante el postoperatorio inmediato en la unidad de cuidados intensivos y también durante el postoperatorio más alejado en la sala.
Bombas de infusión: son máquinas conectadas a través de tubos flexibles largos (tubuladuras) a los catéteres centrales o a las vías periféricas. Permiten la infusión continua y controlada de medicación y/o líquidos (“sueros”), gota a gota. La velocidad está regulada por los médicos y enfermeros de acuerdo a la dosis deseada.
Asistencia respiratoria:
Los pacientes que han sido operados por cardiopatías de baja o mediana complejidad habitualmente evolucionan bien y es posible dejarlos despertar y quitarles la asistencia respiratoria mecánica total antes de salir de quirófano. Tanto en el traslado como durante su permanencia en la unidad de cuidados intensivos utilizarán una cánula o una mascarilla en caso de necesitar aporte extra de oxígeno.
En el postoperatorio de cirugías más complejas, suele ser necesario mantener al paciente completamente sedado y conectado a un respirador hasta que el estado general mejore y permita que respire por sus propios medios.
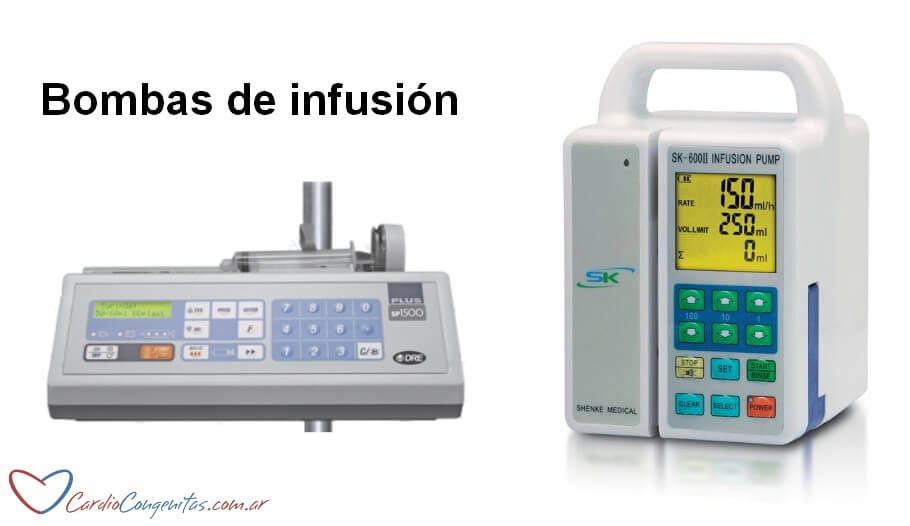
Asistencia respiratoria mecánica (ARM) o respirador: es una máquina que envía una mezcla de oxígeno y aire a los pulmones en forma controlada. El médico configura el equipo para que éste envíe la cantidad necesaria de aire con el porcentaje de oxígeno adecuado.
El respirador infla y desinfla los pulmones metiendo y sacando el aire a través de tubuladuras externas y un tubo endotraqueal colocado en la vía aérea del paciente. Este tubo endotraqueal se coloca a través de la boca o nariz, pasa a través de las cuerdas vocales y se ubica en la tráquea. Por esto, el paciente no podrá hablar mientras lo tenga colocado. Luego se fija con cinta a la piel alrededor de la boca y se recambia esta fijación periódicamente.
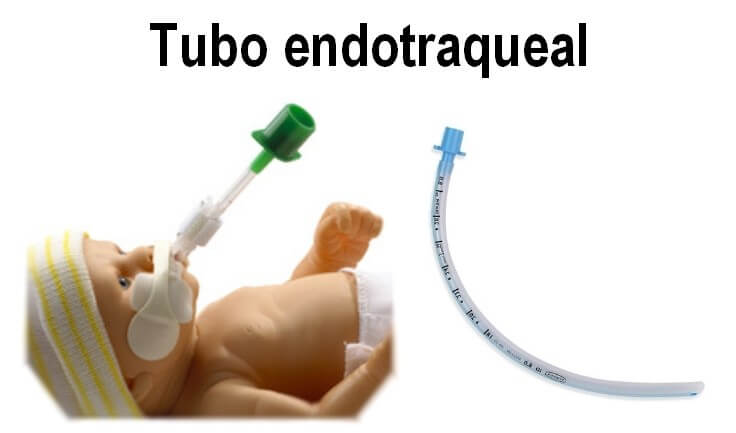
Especialmente a los niños, es necesario mantenerlos dormidos y sin dolor con sedantes y analgésicos a fin de evitar que se pongan ansiosos, excitados o molestos por tener el tubo endotraqueal. Prevenir estas situaciones de stress evita que puedan arrancarse el tubo, una vía, un drenaje o un cable. Para impedir estos accidentes, muchas veces se debe contener sus manos. Al despertar, muchos niños se calman al ver a su lado a sus padres. Es aconsejable en estos casos que ellos le hablen, lo tranquilicen y le transmitan seguridad, amor y confianza. Aunque hoy en día se intenta que los padres estén junto a sus hijos el mayor tiempo posible y participen en su atención y cuidado, algunos niños pueden angustiarse al verlos. Por eso es necesario adecuar las visitas a cada caso en particular.
El respirador se utiliza sólo durante el tiempo estrictamente necesario. Cuando el paciente ha mejorado su estado general y se encuentra en condiciones de poder respirar por sus propios medios, se disminuyen las drogas sedantes y se realiza una prueba de ventilación espontánea. En esta prueba, el paciente respira durante algún tiempo con poco apoyo del respirador, casi como si lo hiciera solo. Si lo tolera adecuadamente, se retira el tubo endotraqueal, en un procedimiento llamado “extubación”. La extubación es un gran desafío, y puede fallar, determinando la necesidad de intubar nuevamente al paciente y conectarlo al respirador.
El uso del respirador puede traer aparejadas diversas complicaciones. Una de las más frecuentes es la neumonía, en la cual una o más áreas de los pulmones se infectan. Ocasionalmente, la pleura (una especie de bolsa que envuelve a cada pulmón) puede pincharse y aparecer aire por fuera del pulmón, comprimiéndolo. Esto se llama neumotórax. Aparece generalmente cuando los pulmones se encuentran muy afectados y el respirador necesita ingresar el aire a alta presión.
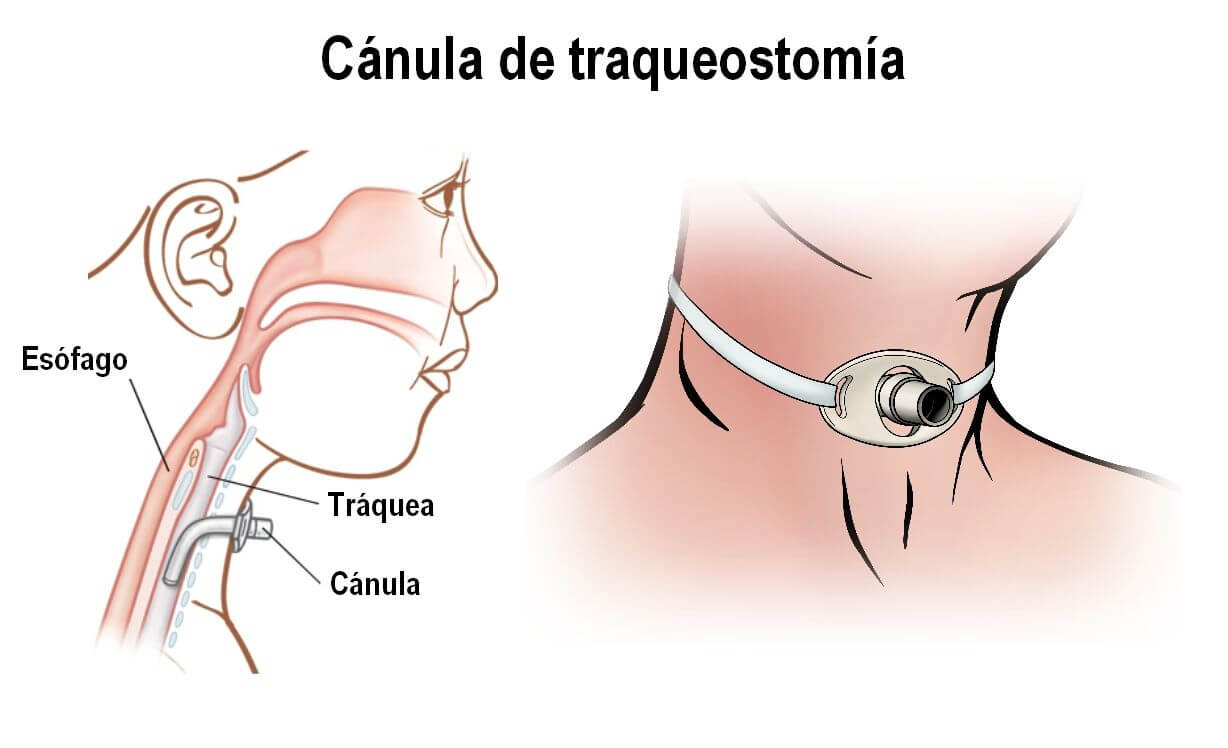
Cánula de traqueostomía: Si la ventilación mecánica se prolonga, es aconsejable realizar una traqueostomía con el fin de preservar la laringe, la tráquea y las cuerdas vocales. La cánula de traqueostomía consiste en un tubo mucho más corto que el tubo endotraqueal. Se coloca en la tráquea, por medio de una cirugía, a través de una incisión en el cuello (traqueostomía), y permite mayor confort al paciente con ventilación mecánica prolongada. Si la situación lo requiere, el paciente puede irse de alta respirando por esa cánula por algún tiempo.
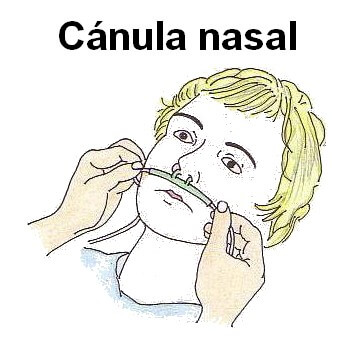
Cánula nasal de oxígeno: Consiste en una tubuladura conectada a una fuente de oxígeno a través de la cual se le aporta al paciente una cantidad pequeña de oxígeno. Es más cómoda que la mascarilla aunque aporta menor concentración de oxígeno en el aire inspirado. De acuerdo al tamaño del paciente (y por lo tanto de la cánula que utilice) se puede proporcionar oxígeno a flujo bajo con una concentración de oxígeno menor al 44% aproximadamente.
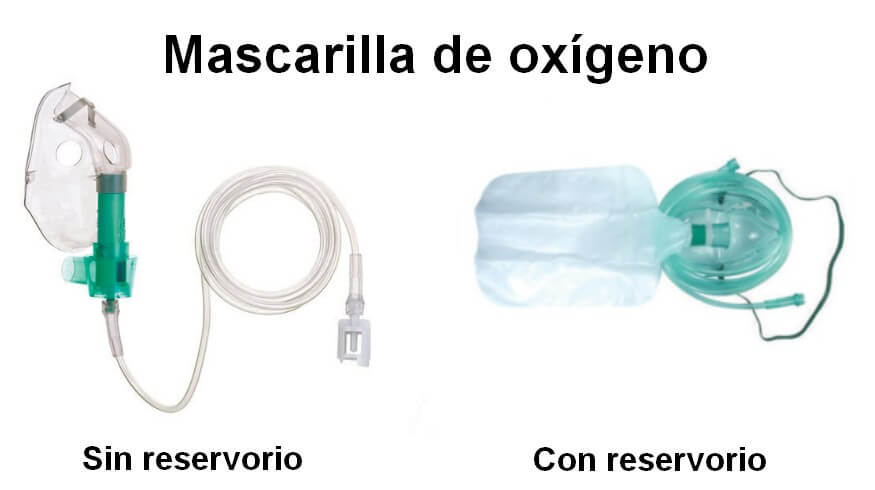
Mascarilla de oxígeno: Provee un micro ambiente enriquecido en oxígeno con orificios laterales en la máscara a través de los cuales el oxígeno aportado por la tubuladura se mezcla con el aire ambiente. Pueden o no tener un reservorio. Las que lo tienen aumentan la fracción de oxígeno inspirado.
Halo de oxígeno: Es una especie de caja cilíndrica de plástico transparente, abierto arriba y abajo, con una hendidura que se coloca sobre el cuello de un niño pequeño, rodeando la cabeza. Es más cómodo que una mascarilla y permite concentraciones altas de oxígeno en el aire inspirado en pacientes que pueden sostener la respiración por sus propios medios. Tiene como desventajas la inmovilización del bebé, la imposibilidad de alimentarlo por succión y la interferencia del vínculo con los padres.

Óxido nítrico: es un gas que tiene la propiedad de dilatar específicamente las arterias de los pulmones, con lo cual permite disminuir la resistencia que presentan éstos al paso de sangre (hipertensión pulmonar). Se administra por vía inhalatoria, habitualmente conectando una tubuladura a las tubuladuras del respirador, para mezclar el óxido nítrico con el aire inspirado.

Sondas:
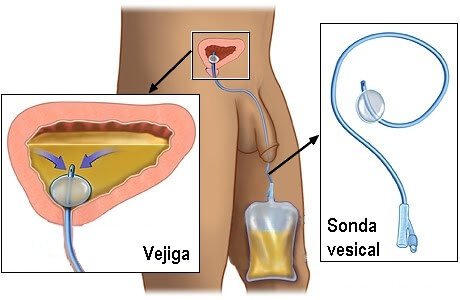
Sonda vesical: es un tubo que se coloca a través de la uretra llegando a la vejiga. Sirve para recolectar y medir la cantidad de orina producida por el paciente (diuresis). La diuresis refleja el nivel de perfusión sanguínea que reciben los riñones. Las características de la orina orientarán a la capacidad de depurar la sangre de diversas sustancias y reducir la cantidad de líquido del organismo.
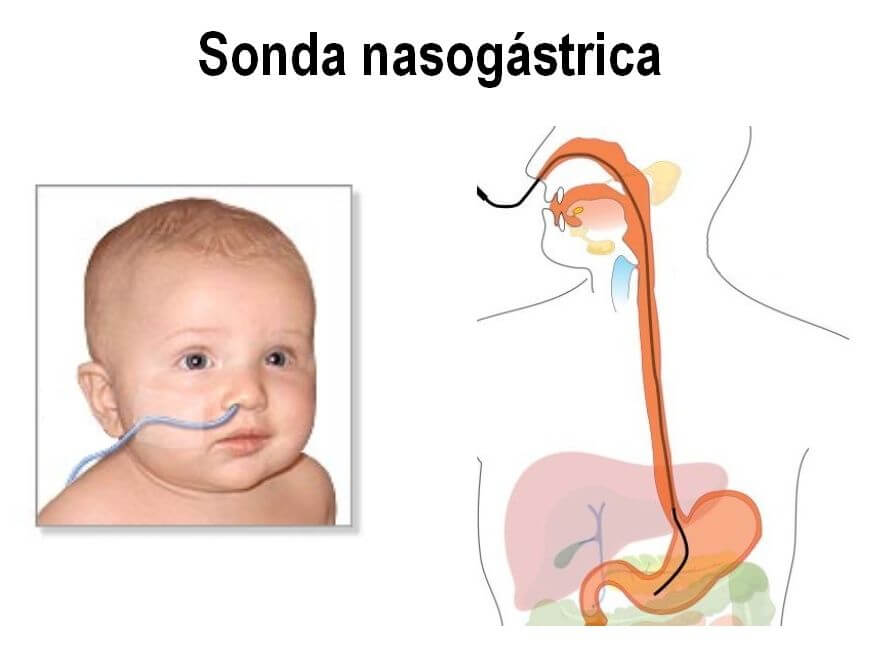
Sonda nasogástrica u orogástrica: es un tubo hueco de plástico, flexible y largo, que se coloca por la nariz (sonda nasogástrica) o por la boca (sonda orogástrica) y llega hasta el estómago. Sirve para extraer el exceso de líquido acumulado en el estómago o para llevar alimentos al sistema digestivo. Es la vía de administración de alimentos más frecuentemente utilizada en las unidades de cuidados intensivos.
Drenajes:
Son tubos colocados en alguna cavidad del cuerpo que tienen como función permitir la salida de líquido (sangre, pus, suero) desde dicha cavidad hacia el exterior.
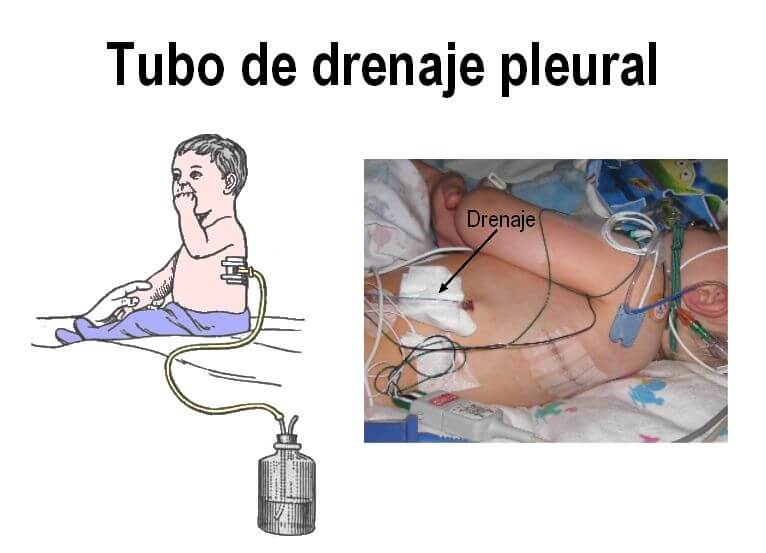
Drenaje pleural: es un tubo colocado en el espacio comprendido entre un pulmón y la pared torácica. A través de dicho tubo puede extraerse aire (neumotórax), o sangre (hemotórax), o liquido (derrame pleural), según lo que esté ocupando el espacio pleural.
Drenaje mediastinal: el espacio comprendido entre ambos pulmones se llama mediastino. En él se encuentra ubicado el corazón. Una vez terminada la cirugía, es necesario dejar un drenaje en esta cavidad para permitir que la sangre acumulada pueda salir al exterior. El tubo que se coloca se llama drenaje mediastinal, y permite contabilizar el sangrado postoperatorio. Se lo retira uno o más días después, cuando el sangrado ha cesado.
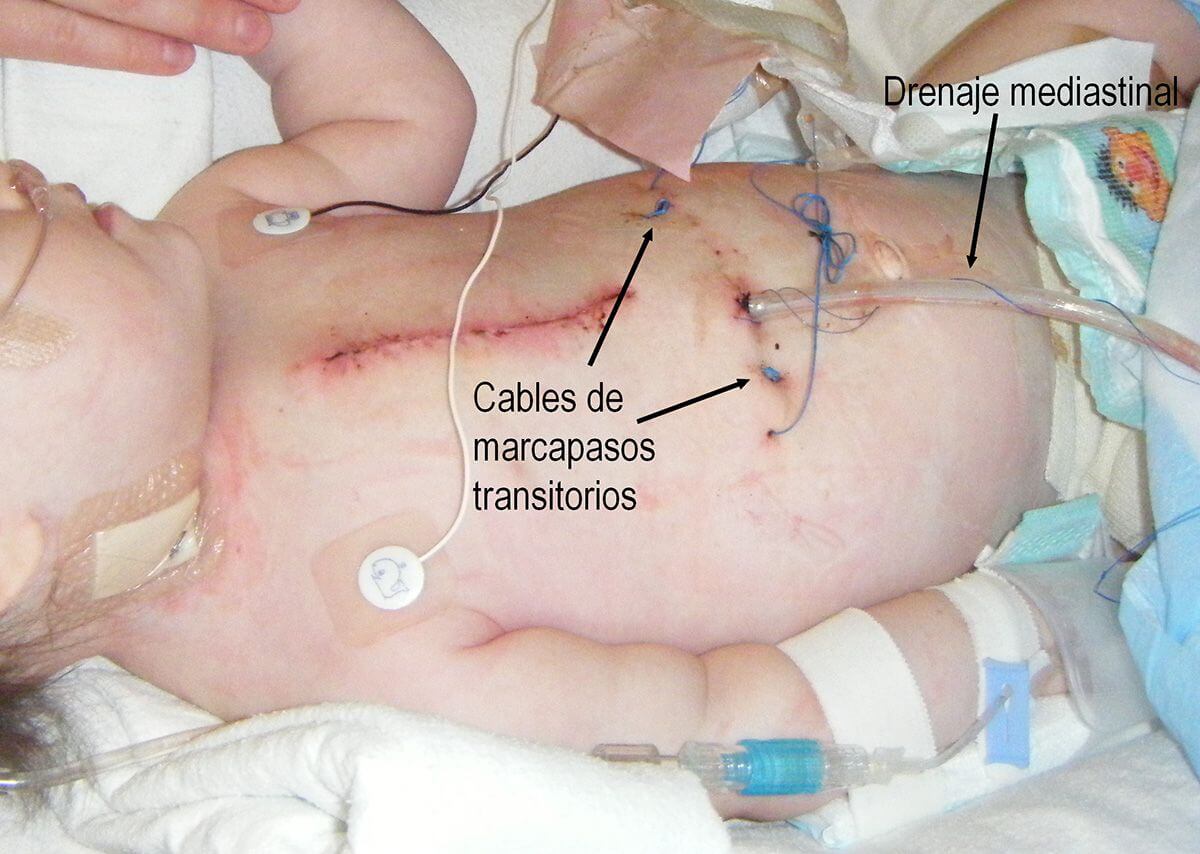
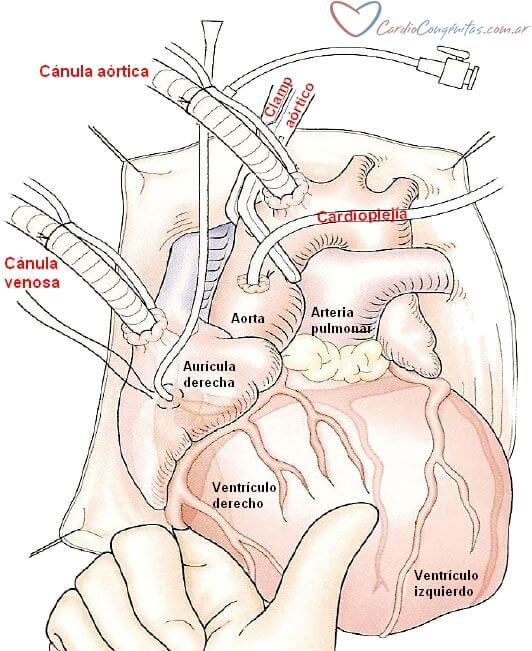
Cables de marcapasos: en la imagen anterior pueden observarse unos cables azules a los lados del drenaje mediastinal. Estos cables se conectan de rutina al corazón antes de terminar la operación, y permiten manejar el ritmo cardíaco con un marcapasos transitorio externo.
Habitualmente, los cables que salen a la derecha del drenaje mediastinal se conectan a una aurícula, y los que salen a la izquierda se conectan a un ventrículo. De esta manera es posible regular la frecuencia y la sincronía de los latidos cardíacos. Los cables se retiran una vez que el paciente ha resuelto sus problemas de ritmo cardíaco. Si nunca hubo tales trastornos, se los retira antes de salir de la unidad de cuidados intensivos.
Catéteres de diálisis: la diálisis es un procedimiento mediante el cual se filtra la sangre de toxinas y se elimina el exceso de líquido corporal cuando los riñones han perdido su capacidad para hacerlo. Se utiliza por lo tanto en pacientes con insuficiencia renal aguda o crónica. Se puede realizar filtrando directamente la sangre (hemodiálisis) o a través de la cavidad abdominal (diálisis peritoneal).
Catéter de hemodiálisis: es un tubo hueco similar a un catéter venoso central que se coloca en la ingle o en el cuello. Este catéter dispone de una vía de salida y de una vía de entrada de la sangre, y se conecta a una máquina de diálisis que la filtra.
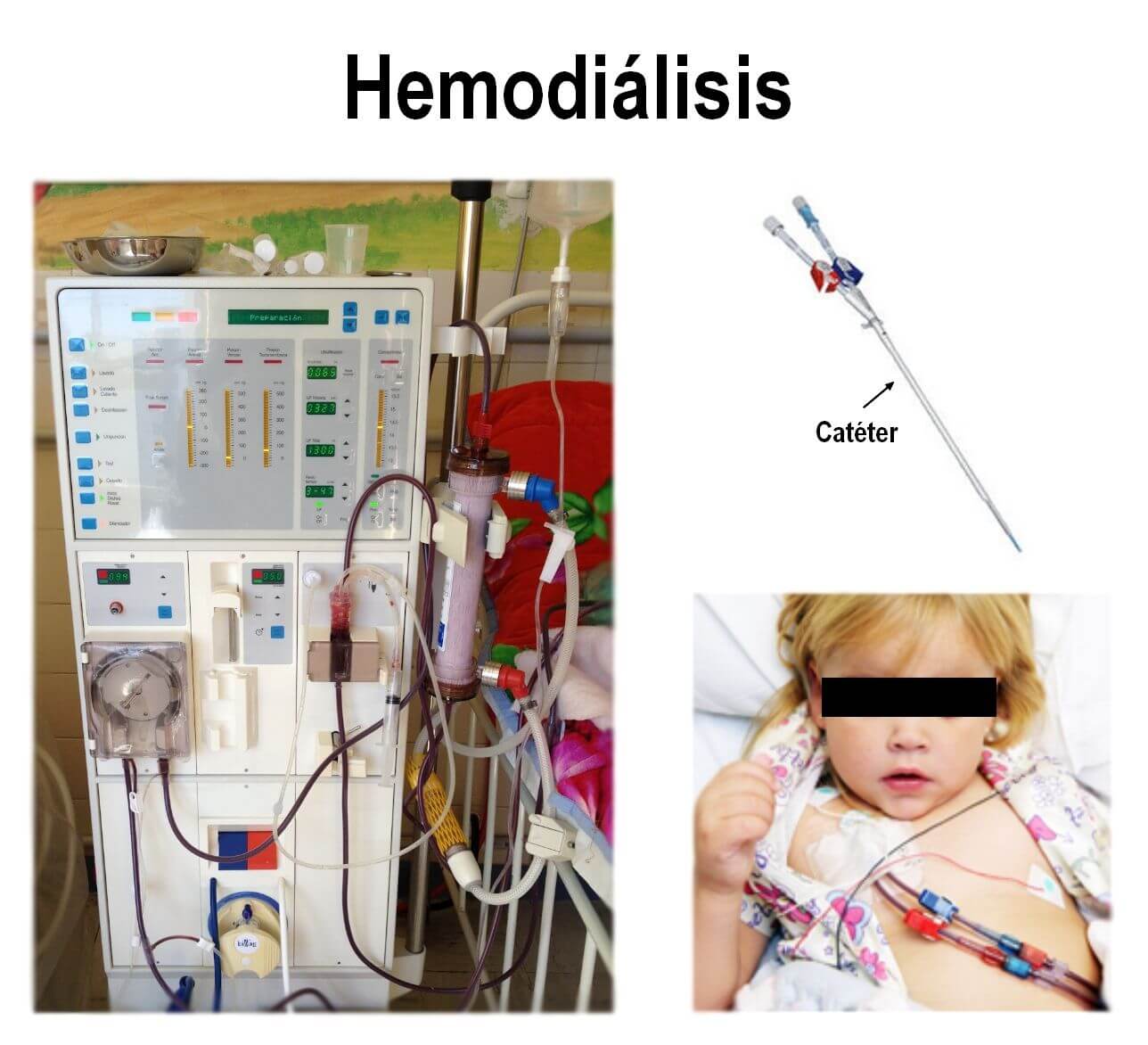
Catéter de diálisis peritoneal: el interior del abdomen está recubierto por una membrana llamada peritoneo. La diálisis peritoneal permite depurar la sangre a través de los abundantes vasos sanguíneos que irrigan al peritoneo. Para ello, se debe colocar un tubo o catéter en la cavidad abdominal para llenarla de un líquido llamado solución de diálisis. Esta solución retira las toxinas y el exceso de líquido de los vasos sanguíneos que pasan por el peritoneo. Una vez cumplida esta función, se retira la solución con las toxinas y el excedente de agua y se las desecha. Este proceso se repite periódicamente mientras dure el fallo renal.

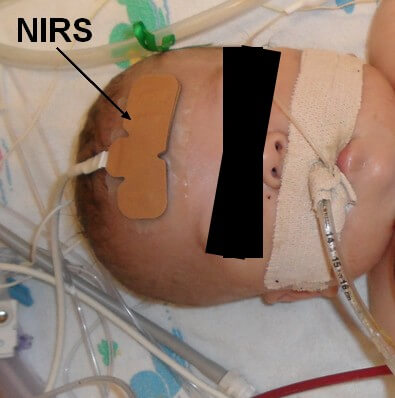
Sensor de espectroscopia de infrarrojo cercano (NIRS): el NIRS (del inglés near-infrared spectroscopy) es un sensor de oxigenación del tejido cerebral no invasivo que utiliza una luz cercana al espectro infrarrojo. El sensor se coloca en la frente durante la cirugía y el postoperatorio. En la pantalla de un monitor se observa un índice de saturación de oxígeno cerebral regional que permite evaluar la cantidad de oxígeno aportada al cerebro en tiempo real.
EVOLUCION Y COMPLICACIONES POSTOPERATORIAS
La evolución postoperatoria depende de múltiples factores, tanto propios del paciente y su enfermedad como de la operación realizada y sus resultados. Estas son algunas características habitualmente observables durante la recuperación normal de una cirugía cardiovascular:
- Piel tibia, con buenos pulsos en brazos y piernas.
- Presión normal con bajo requerimiento de drogas o sin ellas.
- Frecuencia cardíaca normal para la edad, sin arritmias.
- Adecuada producción de orina con escaso o nulo aporte de diuréticos.
- Leve aumento de peso por retención de líquidos.
- Saturación de oxígeno adecuada para la corrección quirúrgica realizada, con escaso o nulo aporte de oxígeno adicional, con o sin asistencia respiratoria mecánica.
- Adecuada respuesta a estímulos de acuerdo al nivel de sedación, sin evidencia de lesiones neurológicas.
- Escasa pérdida de sangre por los drenajes.
Analizaremos este período por sistemas.
Sistema cardiovascular:
Este sistema es uno de los más importantes y habitualmente comprometidos en el postoperatorio de una cirugía cardiovascular.
Insuficiencia cardíaca o bajo gasto cardíaco: ésta es una de las complicaciones más frecuentes en el postoperatorio, y se produce cuando el corazón no alcanza a bombear la cantidad de sangre suficiente para sostener las necesidades de oxígeno y nutrientes de los órganos y tejidos. La circulación extracorpórea y la corrección de la cardiopatía producen una disfunción miocárdica variable que oscila entre un cuadro de “atontamiento” cardíaco (fácilmente reversible sin requerimiento de drogas) y un shock cardiogénico de suma gravedad que requiere asistencia circulatoria mecánica. Los signos generales de bajo gasto cardíaco importante son la baja presión arterial, la mala perfusión de los tejidos periféricos con frialdad de las extremidades y la disminución de la producción de orina por debajo de valores normales.
Muchos pacientes que han sido operados requieren el aporte de drogas inotrópicas (que aumentan la contractilidad del corazón) y/o vasodilatadoras (que dilatan los vasos sanguíneos) a la salida de la circulación extracorpórea. En las patologías menos complejas y que evolucionan adecuadamente, estas medicaciones pueden ser retiradas en las primeras horas del postoperatorio. Las correcciones quirúrgicas más complejas habitualmente requieren el aporte de estas drogas en dosis importantes durante varios días, hasta lograr la recuperación de la función del corazón.
Se deberá identificar la causa del bajo gasto cardíaco para poder establecer una estrategia de tratamiento.
Una de las principales es la precarga baja, o falta de volumen de sangre circulante. Esta falta de líquido dentro del sistema circulatorio impide que el corazón pueda elevar adecuadamente la presión arterial. El tratamiento consiste en el aporte de fluidos en volúmenes acordes al peso del paciente.
Otros pacientes pueden presentar poscarga elevada (aumento de la resistencia de las arterias), provocada por falta de oxígeno en los tejidos, acidosis, temperatura baja o dolor. Esto dificulta la llegada de sangre a los tejidos e incrementa el esfuerzo que debe hacer el corazón para nutrirlos. Las drogas vasodilatadoras tales como el nitroprusiato, la nitroglicerina o la fentolamina son útiles para el tratamiento de este cuadro.
La circulación extracorpórea con necesidad de parar el corazón para poder repararlo (clampeo aórtico) habitualmente deteriora transitoriamente la capacidad del corazón para contraerse y expulsar la sangre. Esta disminución de la contractilidad cardíaca fluctuará entre leve y severa. De acuerdo al caso, se requerirá o no de la administración de drogas inotrópicas, que mejoran la función del músculo cardíaco. Los inotrópicos más frecuentemente usados son la adrenalina, la noradrenalina, la dopamina, la dobutamina, la milrinona y el levosimendán. Tanto estas drogas como las drogas vasodilatadoras se administran en diluciones estándar concentradas por vía endovenosa central, y cada una de ellas tendrá una bomba de infusión para permitir el ajuste de la dosis sin cambios en las restantes.
Otras causas de bajo gasto cardíaco son la presencia de lesiones quirúrgicas residuales, las arritmias y el taponamiento cardíaco. Este último consiste en la acumulación excesiva de líquido (habitualmente sangre) en el mediastino, que al no fluir hacia el exterior por falta de drenaje u obstrucción del mismo, comprime el corazón afectando sus movimientos. Constituye una urgencia, y el tratamiento es quirúrgico. Se debe abrir el tórax rápidamente para evacuar el líquido y permitir que el corazón se movilice adecuadamente.
En los pacientes que se encuentran más graves tras la cirugía cardiovascular, es frecuente que se realice el cierre esternal diferido. El cierre del esternón se realiza habitualmente como último paso de la cirugía. Esto se denomina cierre primario de tórax. Este cierre puede desestabilizar a un paciente que se encuentre muy delicado, por lo cual en tales casos es conveniente esperar hasta que se logre una mayor estabilidad hemodinámica y disminuya la inflamación, para así lograr una aproximación de los bordes esternales sin comprimir las estructuras internas, generalmente alrededor de 24 a 48 hs.
Cuando todas las medidas mencionadas no son suficientes para mantener un adecuado gasto cardíaco, es necesario recurrir a dispositivos de asistencia circulatoria, a la espera de que se resuelven las causas que dieron lugar al fallo cardíaco o como puente a un trasplante cardiaco. La utilización de estos recursos requiere un manejo muy específico y con costos muy altos, por lo que deben usarse en un contexto de posibilidades reales de recuperación.
Uno de los dispositivos más usados es la asistencia ventricular izquierda. Se utiliza en casos de falla severa del ventrículo izquierdo sin falla del derecho. Se coloca una cánula en la aurícula izquierda o en el ventrículo izquierdo. Ésta se conecta a una bomba centrifuga que devuelve la sangre al paciente a través de una cánula en la aorta.
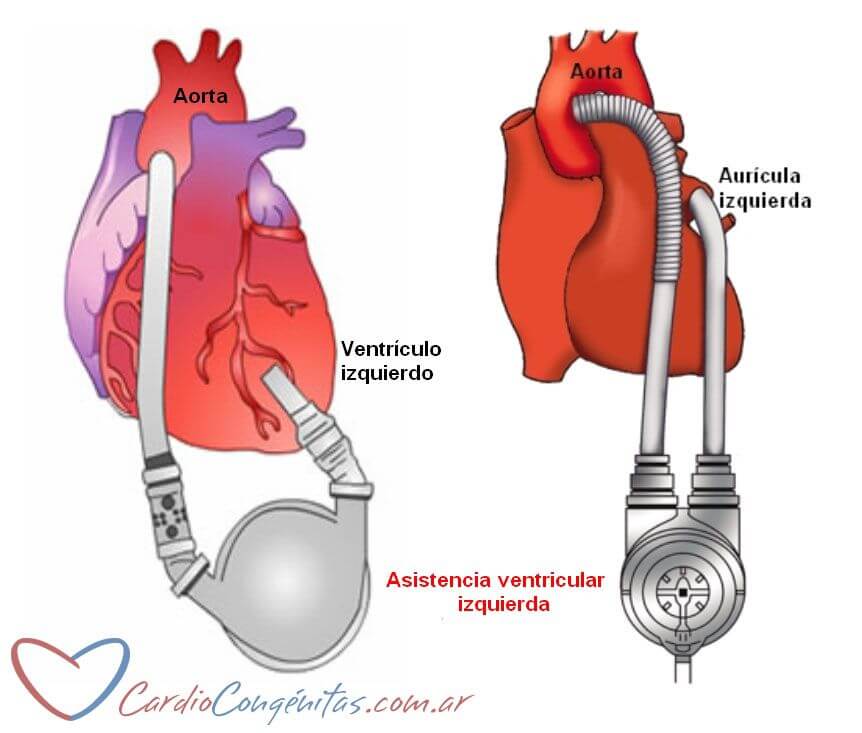
Cuando además existe falla del ventrículo derecho pero los pulmones funcionan adecuadamente, se utiliza la asistencia biventricular. Se colocan dos circuitos, el izquierdo ya descripto y uno derecho con cánulas en la aurícula derecha y la arteria pulmonar.
Cuando coexisten alteraciones que involucran a los pulmones, se recomienda el uso del ECMO (del inglés “extracorporeal membrane oxigenation”). Si el paciente acaba de ser operado y su estado requiere el uso de esta tecnología, se suelen dejar las cánulas utilizadas durante la operación y el ECMO se conecta al corazón a través de estas cánulas. Si el paciente presenta un fallo biventricular y respiratorio no asociado en forma inmediata al acto quirúrgico, se puede colocar una cánula en la vena yugular o en la vena femoral y retornar la sangre oxigenada al paciente a través de otra cánula colocada en la arteria femoral o en la carótida.
Arritmias: son el resultado de una alteración en la génesis o en la conducción de los impulsos eléctricos del corazón. Es una complicación frecuente luego de procedimientos quirúrgicos, ya que las células cardíacas involucradas en mantener el ritmo normal del corazón pueden sufrir inflamación o daño mecánico. Existen múltiples tipos de arritmias. Algunas cursan con aumento de la frecuencia cardíaca (tales como la fibrilación auricular, el aleteo auricular y la taquicardia ventricular, entre otras), y otras con disminución de la frecuencia cardíaca (como por ejemplo el bloqueo aurículo-ventricular). El tratamiento deberá centrarse en la causa y el tipo de arritmia. Algunas revierten con medicación. Otras necesitan cardioversión eléctrica (administración de una corriente eléctrica al cuerpo a través de paletas apoyadas en el tórax). Las arritmias con disminución importante de la frecuencia cardíaca como el bloqueo aurículo-ventricular deben ser tratadas con un marcapasos, ya sea en forma transitoria a través de cables colocados durante la cirugía de la cardiopatía congénita, o en forma prolongada con un marcapasos definitivo colocado en un nuevo acto quirúrgico.
Síndrome postpericardiotomía: este síndrome puede producirse unos días después de la cirugía como consecuencia de la apertura del pericardio (membrana fibrosa que recubre normalmente al corazón). Esto genera una respuesta inflamatoria con producción de líquido que se acumula dentro del mediastino. Cuando éste es muy abundante puede comprimir al corazón, alterando su función. El tratamiento consiste en administrar drogas antinflamatorias durante varios días luego de la cirugía. Si la acumulación produce alteración hemodinámica se debe evacuar el líquido mediante la apertura del tórax.
Sistema respiratorio:
Los pulmones y la vía aérea enfrentan un gran desafío durante la etapa de recuperación de una cirugía cardiovascular. Muchas cardiopatías congénitas cursan con alteración del flujo pulmonar. Algunas de ellas presentan disminución del flujo, lo que ocasiona disminución de la saturación de oxígeno. Uno de los objetivos de las estrategias quirúrgicas en este tipo de enfermedades es lograr finalmente una oxigenación lo más normal posible. Sin embargo, a veces es necesario atravesar varias cirugías para conseguir este objetivo final. Un ejemplo de ello es el tratamiento del ventrículo único con hipoflujo pulmonar. En estos casos, la primera cirugía consiste en la colocación de una anastomosis sistémico-pulmonar para dar un flujo de sangre estable y aceptable a los pulmones (Ver Ventrículo único en Cardiopatías congénitas). Luego se realiza la derivación del flujo de la vena cava superior hacia la arteria pulmonar, en lo que se denomina cirugía de Glenn. Ninguna de estas dos operaciones tiene como objeto mejorar la saturación de oxígeno del paciente. Es incluso posible que la saturación sea aún menor luego del Glenn que de la anastomosis, cercana a 80%. Recién luego de la cirugía de Fontan (conexión de la vena cava inferior a la arteria pulmonar) el paciente tendrá una saturación prácticamente normal, alrededor de 95%. Por este motivo, la baja saturación de oxígeno en la etapa postoperatoria no significa necesariamente una alteración de la función respiratoria.
Por otro lado, muchos pacientes han padecido exceso de flujo pulmonar durante largos períodos. Este hiperflujo daña las arterias del interior de los pulmones, que se ponen rígidas determinando un aumento de la presión en este circuito. Esto se llama hipertensión pulmonar. En los casos más leves, esta hipertensión puede revertirse mediante la corrección de la cardiopatía congénita, que conlleva una reducción del volumen de sangre excesivo que llega a los pulmones. Pero en los casos más severos, las arterias ya se han dañado de forma irreversible, desarrollando un marcado engrosamiento de su capa muscular. Si al paciente se le realiza una cirugía correctora que disminuya el exceso de flujo pulmonar que ocasionaba la enfermedad, las arterias pulmonares colapsarán por la falta del flujo de sangre al que estaban acostumbradas. Es por esto que los grados más severos de hipertensión pulmonar contraindican la realización de cirugías correctoras.
Existen otras complicaciones propias de los pulmones que pueden afectar tanto el tejido pulmonar propiamente dicho como el espacio pleural que los rodea. La atelectasia es la acumulación de moco en la vía aérea. Este moco tapa los bronquios e impide que el aire llegue hacia la zona de los alvéolos, que es donde se produce el intercambio de oxígeno y dióxido de carbono. Esta complicación es frecuente en el postoperatorio de una cirugía cardíaca, ya que el paciente permanece en respirador y tose poco, lo cual dificulta la salida del moco. Se diagnostica fácilmente como una zona blanca en los pulmones, que habitualmente se ven negros. Su tratamiento consiste en estimular la tos y realizar kinesioterapia respiratoria.
La neumonía es otra complicación frecuente, y consiste en la infección localizada en el interior de los bronquios y alvéolos. Puede ser difícil de distinguir de una atelectasia, pero en general los signos generales de infección, tales como la fiebre, ayudan en la disquisición diagnóstica. Se debe determinar cuál es el germen responsable de la infección y administrar los antibióticos adecuados.
El espacio pleural es aquel comprendido entre un pulmón y la pared del tórax que la rodea. La pleura consiste en dos membranas muy finas, una que rodea al tejido pulmonar (pleura visceral) y otra que recubre el interior de la cavidad torácica. Habitualmente este espacio está vacío, por lo que se considera un espacio virtual. Pero cuando un líquido o aire se acumula en su interior, este espacio deja de ser virtual y se llena, comprimiendo al pulmón respectivo. Si el contenido de la pleura es aire que escapó del pulmón o entró a través de la pared del tórax, se produce un neumotórax. Si lo que llena la pleura es sangre, se denomina hemotórax. Existen unos pequeños conductos que transportan linfa, que es un líquido que contiene grasa absorbida en el aparato digestivo. Estos vasos linfáticos drenan directamente en las venas cavas. Si uno de esos linfáticos se rompe, su contenido se puede volcar a la pleura determinando un quilotórax. Por último, si el líquido es sólo suero de la sangre, habitualmente se lo llamará derrame pleural. En todos estos casos de ocupación del espacio pleural, se deberá colocar un tubo de drenaje para vaciarlo. Este tubo se conecta a un frasco con agua, que impide que el líquido (o el aire) que sale retorne a la cavidad pleural. Una vez que se ha logrado evacuar la pleura y tratar la causa subyacente, se podrá retirar el drenaje.
Existe una complicación asociada a la vía respiratoria superior que se torna evidente al retirar al paciente del respirador. En especial en los niños más pequeños, al extraer el tubo endotraqueal, la tráquea puede colapsar ocasionando una obstrucción al libre paso de aire desde y hacia el exterior. Si la obstrucción es severa puede comprometer la oxigenación del paciente, por lo que se deberá colocar nuevamente el tubo endotraqueal y conectar al paciente a un respirador. Se administrarán entonces medicamentos para desinflamar y dilatar la vía aérea. Luego de un período de tiempo variable, se intentará nuevamente sacar el respirador.
En algunas cardiopatías graves, puede producirse una lesión importante de muchos alvéolos. Esto ocasiona la brusca salida de líquido desde la sangre hacia el interior de éstos, determinando el cuadro conocido como edema pulmonar. Se trata de una situación grave, con alto riesgo para el paciente. Se debe identificar y tratar la causa subyacente además de intentar favorecer la oxigenación mediante el uso del respirador y disminuyendo el contenido de líquido con diuréticos.
Durante una cirugía cardíaca es necesario realizar el proceso llamado “disección”. Este consiste en separar cuidadosamente el corazón de las estructuras adyacentes a las que se encuentra unido. Esto es particularmente importante y delicado cuando el paciente ya ha sido operado en previas ocasiones. En tal contexto, la cicatrización interna determina que el corazón se adhiera mucho a los tejidos aledaños. A ambos lados del corazón, entre éste y los pulmones, discurren los nervios frénicos derecho e izquierdo. Estos nervios transmiten el impulso nervioso que permite el movimiento del diafragma. Este músculo marca el límite entre el tórax y el abdomen. Su contracción hace que baje, generando la entrada de aire a los pulmones. Al relajarse, sube a modo de cúpula y determina la salida de aire de los pulmones. Si durante la disección se daña uno de estos nervios, se producirá una alteración del funcionamiento del diafragma. Si la lesión es leve, el músculo sólo perderá fuerza. Esto se llama paresia frénica. Pero si la lesión es completa, el músculo ya no se contraerá y quedará en una posición muy alta, dificultando mucho la entrada y salida de aire del pulmón afectado. Esto se denomina parálisis frénica (o diafragmática). En los casos de paresia, habitualmente no es necesario realizar ningún tratamiento. Sin embargo, la presencia de parálisis suele determinar la necesidad de realizar una cirugía simple llamada plicatura diafragmática, en la que se realizan pliegues en el músculo afectado para quitarle la forma de cúpula y permitir que baje, mejorando de esa manera la capacidad del pulmón.
Sistema renal:
Los riñones son los órganos encargados de producir la orina. Depuran el organismo de muchas toxinas y del exceso de líquido. Cuando el corazón tiene dificultad para mantener el aporte de sangre adecuado a los órganos, los riñones disminuyen la producción de orina porque carecen de suficiente sangre para filtrar (oliguria). Cuando la situación se agrava, los riñones dejan de producir orina (anuria). Esta insuficiencia renal puede también ser el resultado de un daño específico del tejido renal. Las cirugías cardiovasculares con circulación extracorpórea prolongada pueden ser causantes de este cuadro, al igual que cirugías que involucran reconstrucciones de la aorta (como por ejemplo, la corrección de la coartación aórtica).
El monitoreo de la función renal se realiza midiendo la orina producida por hora y con controles de laboratorio que incluyen la creatinina y la urea.
El tratamiento deberá orientarse a corregir la causa de la insuficiencia renal. Mientras tanto, se deberá restringir el aporte de fluidos y administrar diuréticos tales como la furosemida para forzar la producción de líquido y disminuir su acumulación en el organismo. En los casos más graves, no es suficiente con estas medidas y se debe iniciar la diálisis. Este proceso de filtrado de la sangre y extracción de líquido puede realizarse a través del peritoneo utilizando una cánula colocada en el abdomen o a través de un catéter que filtra la sangre directamente. Si el paciente recupera la función renal se podrá suspender la diálisis.
Sistema neurológico:
Las alteraciones del sistema nervioso central pueden presentarse clínicamente de diversas maneras. Una de las más frecuentes son las convulsiones. Estas pueden deberse a alteraciones metabólicas, falta de adecuado flujo de sangre, fiebre, infecciones, hemorragias, edema cerebral o embolias. Se deben frenar las crisis y tratar la causa de base que las desencadenó. Las lesiones focalizadas en alguna región del cerebro pueden ocasionar alteraciones regionales de la sensibilidad o la motricidad, tales como hemiplejía.
Otras veces, la lesión puede ocurrir a nivel de la médula espinal, ubicada en el interior de la columna. La paraplejía es una secuela muy temida de la corrección de la coartación aórtica (Ver Coartación aórtica en Cardiopatías congénitas). Consiste en la imposibilidad definitiva de movilizar las piernas. Esto se debe a la falta de irrigación sanguínea en la mitad inferior del cuerpo que ocurre mientras se repara la aorta. Esto daña irreversiblemente la médula espinal, por donde pasan todas las fibras nerviosas que van hacia los miembros inferiores.
Dentro de las lesiones de los nervios periféricos, las más frecuentes son las de los nervios frénicos (explicadas en el sistema respiratorio) y las de los nervios recurrentes, en especial el recurrente izquierdo. Este nervio da motilidad a la cuerda vocal izquierda y pasa justo por debajo del ductus (o ligamento) arterioso. Los procedimientos cercanos a este nervio pueden lesionarlo, ocasionando una parálisis recurrencial. Si bien esta lesión no es grave, puede provocar algunos problemas respiratorios y de la voz.
Alteraciones de la coagulación:
Muchas de las cirugías cardiovasculares, y en particular todas las que se realizan con circulación extracorpórea, requieren que se anticoagule la sangre. Esto se logra administrando una droga llamada heparina. Una vez que la sangre se encuentra heparinizada, disminuye mucho el riesgo de formación de coágulos, ya sea en el organismo o en el circuito de circulación extracorpórea. Tras la finalización del procedimiento, se debe neutralizar la heparina para permitir que la sangre recupere su capacidad de coagular y prevenga el sangrado. Esto se logra administrando un antagonista llamado protamina.
La hemorragia es una complicación relativamente frecuente y potencialmente grave en el postoperatorio. El cirujano debe ser muy meticuloso con todas las suturas, ya que cualquier defecto puede ocasionar un sangrado de alto riesgo. Las alteraciones de la coagulación pueden también ocasionar un sangrado de relevancia. La sumatoria de ambas causas puede determinar un cuadro de suma gravedad. Los pacientes con mayor riesgo de hemorragia son los cianóticos crónicos y los que son sometidos a reconstrucciones complejas o a reoperaciones. La manera de evaluar cuán importante es la hemorragia consiste en medir continuamente la cantidad que va saliendo por los drenajes. No sólo tiene relevancia el volumen sino también el ritmo de sangrado. En forma general, se considera que un sangrado mayor a 10 ml por kilogramo de peso del paciente en las primeras horas constituye una indicación de reapertura del tórax y control del sangrado. Sin embargo, la experiencia del equipo tratante y las características del paciente y de la cirugía pueden modificar ese valor de corte. Se debe realizar siempre un estudio de la coagulación, ya que ésta puede estar alterada por una incompleta neutralización de la heparina, por un consumo excesivo de los factores de la coagulación o por déficit de plaquetas. En caso de alguna alteración, se podrán administrar factores concentrados, plaquetas, plasma y glóbulos rojos en forma de transfusión.
Infecciones:
En el postoperatorio, los episodios de fiebre (temperatura mayor a 38°C) no indican necesariamente la presencia de una infección. La circulación extracorpórea produce la liberación a sangre de muchos factores que pueden aumentar la temperatura corporal, como signo de inflamación. Sin embargo, en todos los casos de fiebre persistente es prudente identificar la causa de la misma. Las infecciones pueden producirse en cualquier sistema del organismo, y cuando los gérmenes se vuelcan a la sangre pueden producir un cuadro de mucha gravedad llamado sepsis. Por ello, ante la sospecha de una infección activa, se deberán tomar las muestras necesarias para cultivo e identificación del germen y comenzar inmediatamente un tratamiento antibiótico de amplio espectro. Si se aísla alguna bacteria, se adecuarán los antibióticos a la sensibilidad de la misma. Si no encuentra ningún responsable, se podrán suspender los antibióticos y controlar cuidadosamente la evolución del paciente.