Transposición de grandes arterias
Descargar PDFDefinición:
La transposición de grandes arterias es una cardiopatía congénita en la que la aorta sale del ventrículo derecho (en lugar de hacerlo desde el izquierdo) y la arteria pulmonar sale del ventrículo izquierdo (en lugar de hacerlo desde el derecho). Esto se llama discordancia ventrículo-arterial. Así, la aorta, que debería llevar sangre oxigenada proveniente de los pulmones al organismo, lleva sangre desoxigenada proveniente de las venas cavas. La arteria pulmonar, que debería llevar sangre desoxigenada proveniente de las venas cavas a oxigenarse a los pulmones lleva en cambio sangre ya oxigenada.
Se forman entonces 2 circuitos en paralelo. Uno de ellos lleva sangre oxigenada desde los pulmones a la aurícula izquierda, luego al ventrículo izquierdo, la arteria pulmonar y de nuevo a los pulmones. El otro lleva sangre desoxigenada que proviene del cuerpo por las venas cavas, llega a la aurícula derecha, luego al ventrículo derecho y de regreso al organismo a través de la aorta y sus ramas. Sin puntos de contacto entre estos 2 circuitos la vida no es posible. En la forma simple de la transposición de grandes arterias, los lugares de mezcla de la sangre de ambos circuitos son el ductus arterioso y la comunicación interauricular. Gracias a esta mezcla se puede mantener al paciente con vida hasta el momento de la cirugía.
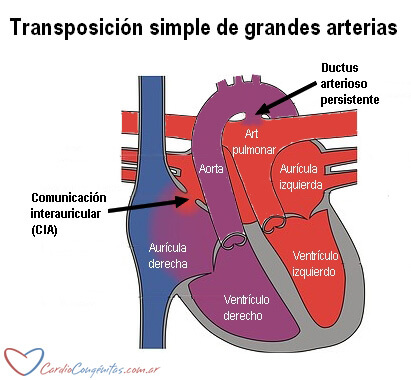
Pueden coexistir lesiones asociadas. Las más frecuentes son la comunicación interventricular y la estenosis pulmonar. Tenemos entonces la transposición simple (sin lesiones asociadas), la transposición con comunicación interventricular y la transposición con comunicación interventricular y estenosis pulmonar.
Otras malformaciones son la coartación aórtica, la interrupción del arco aórtico, las anomalías coronarias y las anomalías de las válvulas tricúspide o mitral, entre otras.
Presentación clínica:
La principal manifestación es la cianosis (coloración azulada de piel y mucosas) que aparece en las primeras horas de vida. De hecho, esta es la cardiopatía congénita cianótica más frecuente del recién nacido. El grado de cianosis dependerá básicamente de la cantidad y tamaño de los sitios de mezcla entre los 2 circuitos en paralelo. El ductus siempre está abierto al nacer, pero tiende a cerrarse espontáneamente en los primeros días de vida. La comunicación interauricular es el mejor sitio de mezcla, pero no siempre tiene un tamaño adecuado. El tercer sitio de mezcla es la comunicación interventricular, en los casos en los que existe. A mayor cantidad y tamaño de sitios de mezcla, menor será la cianosis.
A la cianosis suelen asociarse signos de falla cardíaca, tales como agitación, palidez y dificultad para alimentarse. Todo esto determina un bebé con un estado de salud claramente deteriorado (Ver Manifestaciones clínicas en Diagnóstico y tratamiento).
Diagnóstico:
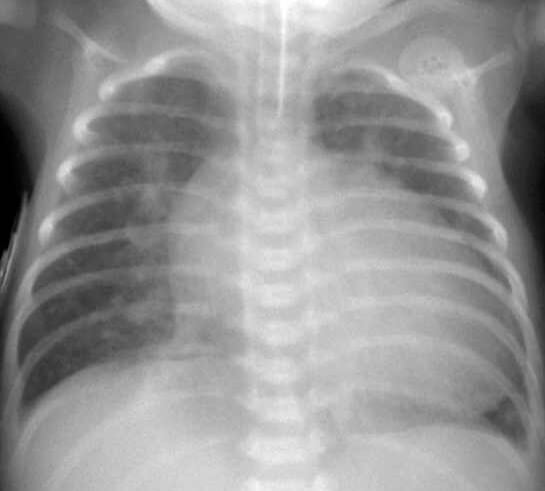
Los signos clínicos mencionados en un recién nacido son altamente sospechosos de transposición de grandes arterias. El corazón en forma de huevo en la radiografía de tórax es típico (Ver Diagnóstico en Diagnóstico y tratamiento).
El método diagnóstico de elección en esta enfermedad es el ecocardiograma. Permite evaluar la discordancia ventrículo-arterial, describir las características y tamaño del ductus arterioso, de la comunicación interauricular y cualquier tipo de malformación asociada. Además, analiza la adecuada función del ventrículo izquierdo para saber si se encuentra en condiciones de ser conectado a la aorta durante la cirugía correctora.
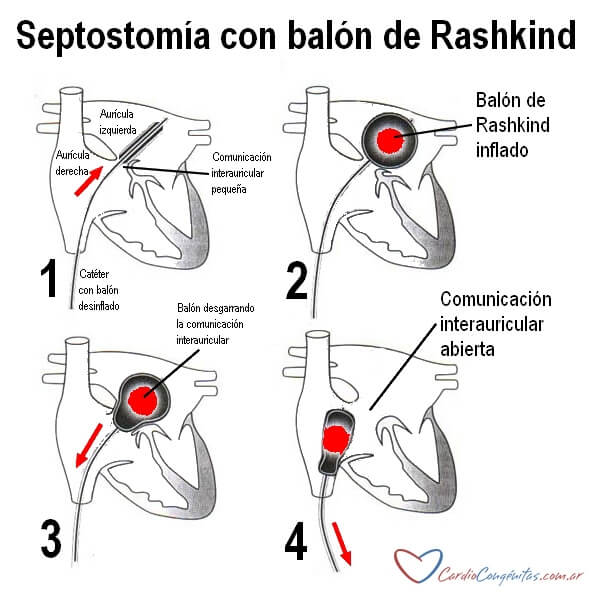
El cateterismo cardíaco ha perdido relevancia como método exclusivamente diagnóstico, ya que las imágenes aportadas por el ecocardiograma suelen ser suficientes para describir la anatomía en detalle en la etapa prequirúrgica. Continúa en cambio vigente como método terapéutico. Los pacientes con comunicación interauricular pequeña suelen presentar severo deterioro clínico debido a la falta de un buen sitio de mezcla de sangre. En tales casos, agrandar la comunicación interauricular mejora ostensiblemente el estado general del paciente y le permite llegar en mejor situación a la cirugía. Esto puede realizarse por cateterismo en un procedimiento llamado septostomía con balón de Rashkind. En él, se punza una vena de la ingle y se llega con cuerdas hasta la aurícula derecha. Se pasa hacia la aurícula izquierda a través de la pequeña comunicación interauricular. Allí se infla un balón y luego se tracciona bruscamente, desgarrando el tabique interauricular y por lo tanto aumentando el tamaño de la comunicación interauricular (Ver Hemodinamia en Diagnóstico y tratamiento).
Tratamiento:
Lo primero que se debe hacer ante un paciente con esta patología es estabilizarlo. Para ello suele ser necesaria la internación en terapia intensiva neonatal, la conexión a un respirador y la administración de drogas por vía endovenosa. La principal de ellas es la prostaglandina, cuyo efecto es mantener abierto el ductus arterioso para favorecer la mezcla de sangre entre ambos circuitos en paralelo. Si el paciente no logra una buena mezcla de sangre por no tener una comunicación interauricular de tamaño adecuado, se deberá realizar la septostomía con balón de Rashkind de la manera antes descripta.
Una vez compensado, se debe operar al paciente durante los primeros días de vida. El tratamiento definitivo es la corrección quirúrgica mediante la llamada cirugía de switch arterial o cirugía de Jatene. Esta consiste en conectar cada arteria al ventrículo que le corresponde, es decir, la aorta al ventrículo izquierdo y la arteria pulmonar al ventrículo derecho. Para lograrlo debe utilizarse la bomba de circulación extracorpórea, que cumplirá las funciones del corazón y los pulmones mientras se realiza la reparación (Ver Cirugía en Diagnóstico y tratamiento). Se cortan la aorta y la arteria pulmonar, quedando la válvula aórtica con las arterias coronarias conectada al ventrículo derecho y la válvula pulmonar conectada al ventrículo izquierdo. Luego se quitan las coronarias de la válvula aórtica y se las implanta en la válvula pulmonar, que a partir de ahora será la neoaorta. Luego se pasan hacia adelante las ramas de la arteria pulmonar (maniobra de Lecompte) para que queden más cerca de la válvula aórtica, ahora neopulmonar. Por último, se une la aorta con la válvula conectada al ventrículo izquierdo (que tiene las coronarias) y la arteria pulmonar con la válvula conectada al ventrículo derecho.
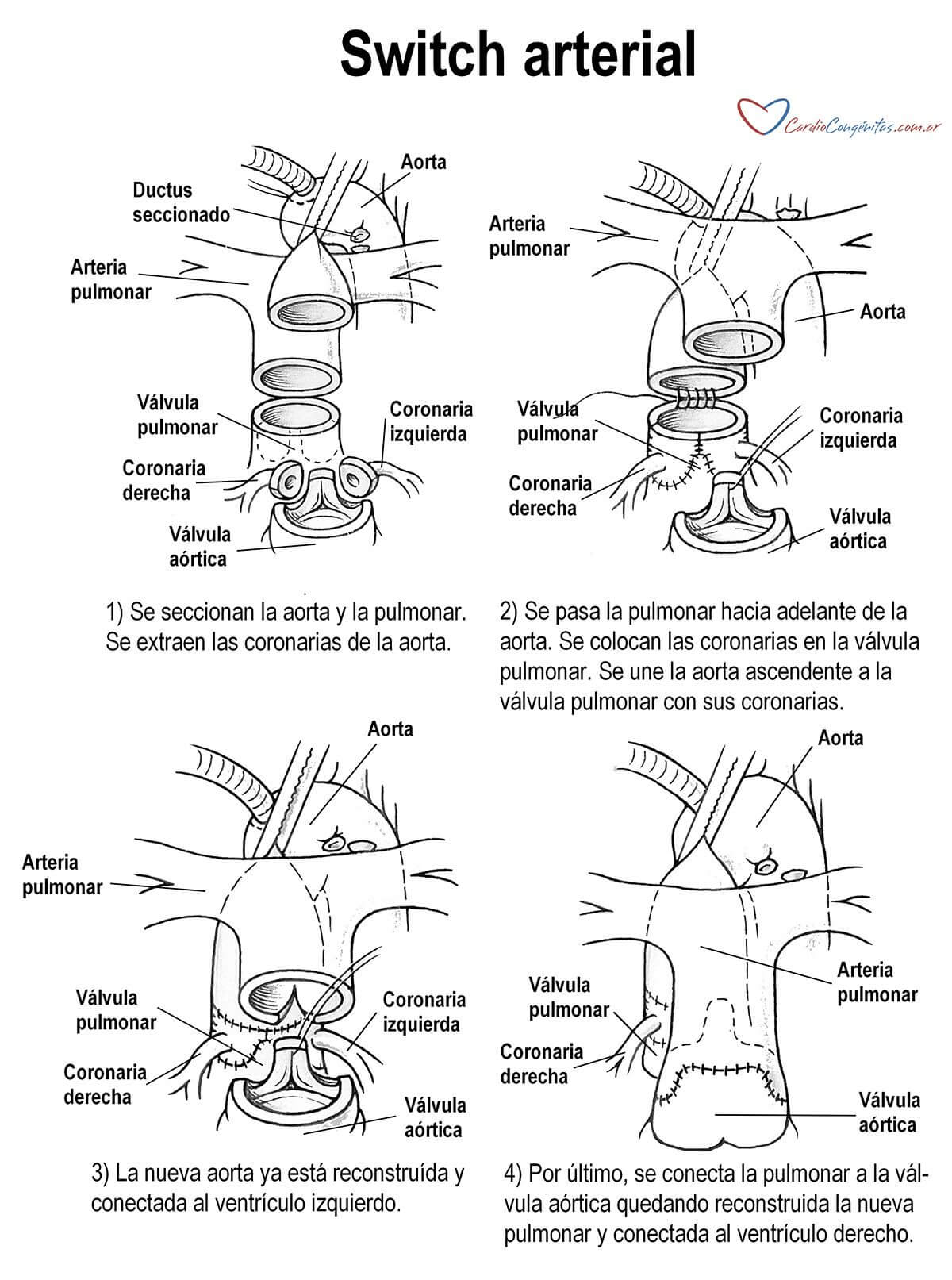
Esta es una cirugía compleja pero generalmente tiene buenos resultados en centros de experiencia. El período postoperatorio puede ser complejo, con varios días de respirador y requerimiento de drogas endovenosas (Ver Postoperatorio en Diagnóstico y tratamiento).
En los casos en los que existe una comunicación interventricular asociada, la cirugía puede posponerse algunos días o semanas más sin inconvenientes. Además del switch arterial deberá cerrarse la comunicación interventricular con un parche.
En la transposición de grandes arterias con comunicación interventricular y estenosis pulmonar existe una zona estenótica (obstructiva) en la salida del ventrículo izquierdo, que disminuye la cantidad de sangre que va hacia los pulmones. En estos pacientes predomina la cianosis, y el manejo inicial es la creación de una anastomosis subclavio-pulmonar asociada a una septectomía atrial. Esta última es la ampliación de la comunicación interauricular para mejorar la mezcla sanguínea. La anastomosis es la colocación de un pequeño tubo que lleva la sangre desde una rama de la aorta (en general la arteria subclavia derecha) hacia una rama de la arteria pulmonar (en general la derecha), de manera de aportar sangre a los pulmones salteando la obstrucción dada por la estenosis pulmonar. Luego de esta cirugía paliativa inicial se deberá corregir la cardiopatía utilizando alguna de las múltiples técnicas disponibles. La corrección clásica para este tipo de defecto ha sido la operación de Rastelli, en la que se deriva el flujo del ventrículo izquierdo hacia la aorta mediante la colocación de un parche intraventricular, y se hace la conexión del ventrículo derecho a la arteria pulmonar con un homoinjerto (arteria pulmonar o aorta de un cadáver). Otras variantes más novedosas, que disminuyen la necesidad de reoperación para recambio del homoinjerto (que se obstruye paulatinamente), son el procedimiento de REV (réparation a l’étage ventriculaire, en francés), la cirugía de Nikaidoh y el switch arterial clásico para un grupo especial de pacientes.
Pronóstico:
Según reportes internacionales, cerca del 90% de los pacientes se encuentra vivo a los 5 años luego del switch arterial. Cerca del 10% necesita reintervención antes de la edad adulta, en general para aliviar la obstrucción que se va desarrollando a nivel de la arteria pulmonar. A veces se observa insuficiencia de la válvula pulmonar (que conecta el ventrículo izquierdo con la aorta), que generalmente es bien tolerada. La inmensa mayoría de los supervivientes tiene una vida normal con escasas limitaciones o sin ellas .